di Valerio Verdiani, Direttore Medicina Interna, Ospedale Valdelsa (Siena)
Non vi è dubbio che l’emergenza COVID ci ha trovato impreparati, non solo per ciò che riguarda la pandemia vera e propria quanto per quel che è stata la sindemia COVID-19 (R. Horton, www.thelancet.com, September 2020) vale a dire l’impatto globale biologico e sociale che essa ha avuto sull’organizzazione sanitaria e sulla popolazione generale. In questo articolo, tralasciando gli aspetti legati alle Terapie Intensive, concentreremo la nostra attenzione su ciò che è avvenuto in Area medica con il fine di trovare qualche spunto utile per il futuro.
Che cosa è successo
L’inizio.
All’inizio furono i reparti di malattie infettive. Il senso di questa frase era legato alla logica che essendo la COVID-19 una malattia dovuta ad un virus, i malati dovessero essere seguiti e curati dagli infettivologi. In realtà questo approccio doveva far fronte a due grossi problemi: da una parte il numero di posti letto disponibili, essendo quelli specialistici infettivologici di gran lunga insufficienti a soddisfare l’enorme flusso di malati che pervenivano ai Pronto Soccorso, dall’altra il fatto che la malattia COVID-19 colpiva duramente l’apparato respiratorio creando quadri di grave insufficienza respiratoria. Era pertanto necessario l’intervento di specialisti pneumologi per gestire e trattare la malattia. Si crearono spazi comuni dove infettivologi e pneumologi collaboravano. Ma anche questo non risultò sufficiente. Mentre ci si affannava a cercare ventilatori e personale per gestirli, un numero crescente di malati stava sopraggiungendo negli ospedali.
La tracimazione.
In breve tempo si è assistito ad una vera e propria tracimazione verso le Medicine Interne. Sebbene nelle reiterate trasmissioni televisive, nelle testate giornalistiche, nelle parole dei cosiddetti “esperti” (spesso estranei ai reparti di degenza) nelle laboriose frasi di amministratori e politici, si sia mai detto questo, nei fatti l’80% dei malati COVID risultava ricoverato nelle Medicine Interne e gestito dagli internisti (A. Mazzone. Quotidiano Sanità, Novembre 2020). E quando i letti delle Unità di Medicina Interna si stavano esaurendo furono convertiti quelli delle Unità specialistiche d’organo con una flessibilità del sistema organizzativo fino ad allora sconosciuta. Gli internisti si trovarono pertanto a dover fronteggiare un quadro nuovo e complicato. C’era di buono che la visione olistica e le competenze multidisciplinari facilitarono la gestione dei pazienti più fragili e con comorbilità. E nello stesso tempo le competenze tecnologiche, per fortuna in molti casi già abbondantemente acquisite, sia per l’ecografia al letto del paziente sia per la ventilazione non invasiva davano un enorme contributo al trattamento di questi pazienti. Ma l’elemento probabilmente più positivo in tutto questo è stata la capacità di lavorare in maniera multidisciplinare. I vari specialisti intervenivano per la loro competenza creando con umiltà ed efficacia quella che è stata la vera cogestione del malato.
L’imbuto.
Purtroppo, indipendentemente dalla collocazione, diversi pazienti sono deceduti, ma molti sono guariti e tornati a casa. Per diversi pazienti però si poneva un altro problema: stavano meglio ma non in condizioni tali da essere completamente dimessi dal servizio sanitario mentre altri non potevano essere dimessi per problemi sociali. Queste problematiche hanno realizzato l’effetto imbuto. Avevamo cioè creato una grande capacità di accoglienza, ma nulla era cambiato in uscita. E questo faceva mancare letti disponibili per chi ne aveva effettivamente bisogno.
I pazienti no-COVID
Ma cosa ne è stato dei pazienti no-COVID? I dati a nostra disposizione dicono che durante il picco pandemico vi è stata una significativa riduzione di ricoveri ospedalieri e di visite specialistiche. Tre sono le possibili spiegazioni: 1) una precedente sovrautilizzazione di visite e ricoveri 2) un miglior trattamento domiciliare (medici di medicina generale, televisite, self-management) 3) mancanza di ricovero necessario.
Se fossero vere le prime due ipotesi non dovremmo avere ricadute in termini di peggioramento clinico e mortalità. Mancano al momento dati italiani strutturati sulla reale mortalità di pazienti no-COVID. Esiste però un report inglese che confrontando il numero dei decessi non attribuiti al COVID durante il picco della pandemia con la media dei decessi degli ultimi 5 anni nello stesso periodo, ha evidenziato un eccesso di mortalità di quasi 10.000 persone, avvenuto per lo più al proprio domicilio (Fig 1).

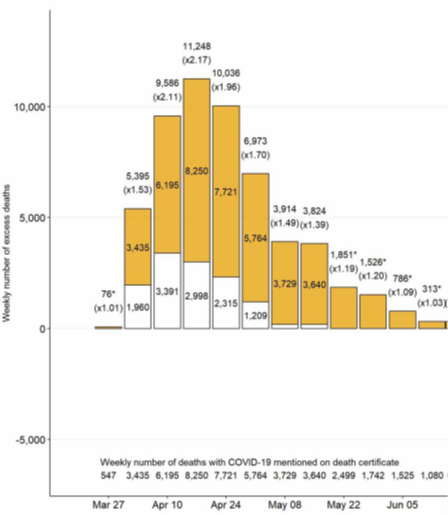
Figura 1. Excess mortality in England during peak COVID19 – Report of Public Health England, Office for National Statistics
Un’analisi eseguita nell’ASL Toscana Sudest riguardante tutti i reparti di Medicina Interna delle province di Siena, Arezzo e Grosseto ha rilevato una riduzione del 23,6% di ricoveri ospedalieri no-COVID nel periodo Marzo-Aprile 2020 rispetto allo stesso periodo del 2019. Tale riduzione è apparsa maggiormente marcata negli ospedali periferici (o di prossimità) lascandoli vuoti in taluni casi fino al 50% della disponibilità letti. Tramite la valutazione dei DRG si è visto che la riduzione dei ricoveri è stata principalmente a carico delle condizioni croniche (che richiedono ricovero durante le riacutizzazioni) (Ufficio Gestione, ASL Toscana Sudest, 2020). Nella regione Toscana i ricoveri per scompenso cardiaco nei primi 5 mesi del 2020 sono stati 728 in meno rispetto allo stesso periodo del 2019 (P.Francesconi, B.Bellini, ARS Toscana 2020).
Quali spunti per la riorganizzazione ospedaliera di area medica post-COVID
L’analisi per quanto sommaria di quanto avvenuto dovrebbe farci trovare spunti per una migliore riorganizzazione e distribuzione delle risorse una volta cessata la pandemia.
La flessibilità.
Abbiamo visto come sia possibile cambiare rapidamente funzione a posti letto in ragione dei bisogni richiesti. Ciò è avvenuto per motivi di emergenza, ma dovremmo fare tesoro di questo. Anche la progettazione di nuovi ospedali dovrebbe considerare questo aspetto, in parte già realizzato con i nuovi ospedali concepiti secondo l’”intensità di cura”. Dovremmo pensare ad aree mediche non più separate da muri (e non solo strutturali), ma ampie zone dove possano accedere malati indipendentemente dal loro quadro clinico acuto (farebbero eccezione particolari situazioni quali l’infarto acuto STEMI, lo stroke, per le quali predisporre aree flessibili attrezzate). Ciò che è avvenuto per l’emergenza dovrebbe avere un seguito nell’ordinario. Anche perché già da tempo sappiamo come la stragrande maggioranza dei ricoveri è legata a pazienti più anziani e con multiple morbilità, dove l’evento acuto singolo è solo una parte del problema. Il ricovero in singole unità specialistiche d’organo appare superato.
La cogestione.
Durante la pandemia abbiamo assistito davvero al concetto di “paziente al centro” fino ad allora restato più una teoria che un fatto. Infettivologi, pneumologi, internisti e gli specialisti di altre discipline intervenivano sul singolo malato ciascuno per le sue competenze, andando oltre quella che fino ad ieri era la singola semplice consulenza. Abbiamo visto esperienze dove tutti gli specialisti vedevano il malato ogni giorno, anche più volte al giorno, una volta acquisita la richiesta per quel malato, facendosi carico interamente della problematica per cui erano stati chiamati. Gli specialisti d’organo o di apparato hanno dimostrato che una volta liberati dalle mura della propria struttura di appartenenza erano in grado di dare il meglio delle loro competenze trovandone anche giovamento professionale. Il fatto che fosse necessario un coordinatore ed una Unità medica a cui fosse assegnato il malato non ha creato elementi di dissidio o problemi.
La tecnologia.
Durante la pandemia ci siamo tutti quanti (e non solo chi già lo diceva da tempo) resi conto di quanto fosse necessario avere a disposizione macchinari efficienti, facilmente manovrabili, non obsoleti. Si è fatto giustamente risaltare l’importanza dei ventilatori, ma non dobbiamo dimenticare come anche l’ecografia (vascolare, cardiologica, toracica, addominale) al letto di pazienti difficilmente spostabili ha agevolato la diagnostica e di conseguenza il trattamento. Nelle grandi aree mediche dovranno essere presenti letti “High Care” almeno per il 20-30%, vale a dire letti dotati di tecnologia per il monitoraggio dei parametri vitali con relativa centralina di osservazione e controllo. Tale monitoraggio sarà necessario in pazienti complessi, in pazienti necessitanti trattamenti semi-intensivi o in pazienti affetti da una patologia acuta grave, non solo per guidare il trattamento, ma anche per intercettare in anticipo situazioni di potenziale instabilità.
La competenza.
Non può esistere tecnologia senza formazione. Formare medici in grado di utilizzare queste tecnologie sarà prioritario anche una volta passata la pandemia. Saranno necessarie competenze specifiche ma anche competenze generaliste. Ci sarà sempre più bisogno di medici in grado di avere una visione complessiva delle problematiche di ogni singolo malato, di distinguerne le priorità, di coordinarne l’intera assistenza e cura durante la degenza. Le amministrazioni dovranno capire che i medici devono avere a disposizione tempo per formazione e aggiornamento. Solo così potrà essere meglio accettato ciò che in altre parti del mondo è routine, vale a dire la rivalutazione periodica delle proprie competenze.
L’organizzazione strutturale.
Già prima della pandemia era rilevante il problema della mancanza di strutture adeguate per pazienti dimissibili da un ospedale per acuti ma non ancora in condizioni tali da poter essere gestito al domicilio. A questo si aggiungevano situazioni di pazienti con grave disabilità o con problematiche sociali che stazionano negli ospedali in lunghe attese per trovar loro una destinazione. Se questa inappropriatezza è stata sopportata in tempi normali, essa è diventata una seria criticità durante l’emergenza. Il cosiddetto effetto imbuto ha intasato il sistema. Ecco quindi che è necessario fin da subito investire nelle “cure intermedie” realizzando strutture ad hoc o convertendo a questa funzione strutture abbandonate o destinate ad altri usi. E’ possibile che alcuni presìdi cosiddetti periferici possano essere in parte utilizzati a questo scopo.
Il rapporto con il territorio.
L’ospedale deve diventare il più possibile una struttura aperta. Il rapporto con i medici del territorio e, dove presente, con l’infermiere di territorio deve divenire un percorso obbligatorio e possibile anche con mezzi informatici. Per quest’ultimo punto è necessario che le Regioni si impegnino a dotare i professionisti di strumenti informatici che dialoghino tra loro e che si superino le attuali riferite barriere legate alla privacy che i sistemi informatici attuali sono in grado comunque di salvaguardare. La telemedicina è un’opzione che abbiamo imparato ad usare durante la pandemia e che non deve essere abbandonata. Se immaginiamo il Servizio sanitario come un radar, i malati cronici non dovrebbero mai uscire dal suo raggio di visualizzazione, cosa che invece attualmente avviene tra una visita e l’altra, tra un ricovero e l’altro. Noi ancora non sappiamo con precisione cosa ne è stato dei malati no-COVID durante la pandemia. E’ probabile però, per i dati a nostra disposizione, che anche essi abbiano pagato un pedaggio molto alto e per lo più non detto (L.Rosenbaum. N Engl J Med 382:24, 2020).
Perché il modello Hospitalist può costituire la base per la futura riorganizzazione degli ospedali
Nel numero di Maggio-Luglio di Brescia Medica del 2019, al quale si rimanda, si spiegava come il “modello hospitalist” fosse nato e si fosse evoluto negli Stati Uniti d’America e come presentasse elementi verosimilmente utili anche per il nostro sistema sanitario. Nell’articolo si evidenziava nei dettagli la trasformazione da un modello tipo “cubo di Rubik” ad un modello tipo “otto orizzontale aperto” (fig.2)
In sintesi, il modello hospitalist prevede un superamento delle strutture ospedaliere suddivise in reparti identificati per specialità, la cogestione grazie agli interventi di uno o più specialisti d’organo oltre agli interventi delle altre figure sanitarie (fisoterapisti, logopedisti ecc.), il tutto coordinato da un medico specialista in care ospedaliera (l’hospitalist appunto), con definite competenze, al quale si attribuisce la gestione dell’intero percorso durante la degenza, la scelta delle priorità, la continuità con il medico di fiducia del paziente. Per la sua visione olistica e per le sue competenze generaliste, l’hospitalist è in grado di gestire pazienti complessi e affetti da plurimorbilità, sempre più presenti nei nostri ospedali.
In fondo, è ciò che in buona parte è successo nelle grandi aree internistiche formatesi durante la pandemia.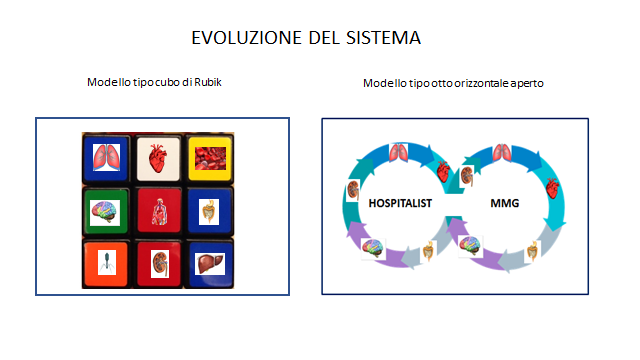
Fig.2 Trasformazione da modello tipo “cubo di Rubik” a modello tipo “otto orizzontale aperto